Менингитом обобщённо называют целый комплекс нейроинфекций мозговых оболочек, которые чаще поражают детей. Промедление с лечением ведёт к тяжёлым последствиям нередко со смертельным исходом, поэтому начальные симптомы менингита у детей следует знать всем родителям.
Менингитом обобщённо называют целый комплекс нейроинфекций мозговых оболочек, которые чаще поражают детей. Промедление с лечением ведёт к тяжёлым последствиям нередко со смертельным исходом, поэтому начальные симптомы менингита у детей следует знать всем родителям.
Причины возникновения менингита у детей
Воспалительные процессы в оболочках головного или спинного мозга провоцируют патогенные микроорганизмы, чаще бактерии, вирусы, реже − грибы, простейшие. Вероятность развития болезни зависит от состояния иммунитета, проницаемости гематоэнцефалического барьера – преграды между нейронами и кровью. У детей эти защитные системы несовершенные, возбудитель быстрее распространяется, легче проникает к оболочкам мозга, чем у взрослых.
Первичный менингит развивается у здорового ребёнка, как самостоятельная патология, вторичный – на 3 – 4 день после начала другой болезни. Толчком становится любой воспалительный очаг в организме: инфекции кишечника, лор органов, фурункулы, грипп, даже кариес.
Патогены попадают в оболочки мозга следующими способами:
- Воздушно-капельным. Болезнетворные микробы распространяют больные люди и здоровые пассивные носители инфекционных агентов при кашле, чихании, разговоре.
- Контактно-бытовым. Патогены передаются через общие предметы, продукты питания.
- Гематогенным. Болезнетворные микроорганизмы передвигаются вместе с кровотоком от очага воспаления к мозгу, проникают через плаценту беременной женщины к плоду.
- Орально-фекальным. Этим способом распространяются кишечные бактерии и вирусы: сначала попадают во внешнюю среду с фекалиями, затем в организм при недостаточной гигиене.
- Лимфогенным. Патогены распространяются по лимфе крови.
- Контактным. При травмах позвоночника или головы микробы попадают в спинномозговую жидкость непосредственно через открытую рану.
- Трансмиссивным. Арбовирусы передаются через укусы энцефалитного клеща.
Факторами риска становятся переохлаждение, смена климата, нервное потрясение, чрезмерные психические и физические нагрузки, несбалансированное питание, ведущее к недостатку веса. Вспышки болезни чаще замечают зимой и весной.
Классификация заболевания
По этиологии различают 4 вида, которые диагностируют в детском возрасте. Они указываются в таблице с перечислением типичных возбудителей.
| Бактериальный: | Вирусный: |
| •менингококки; •пневмококки; •стафилококки; •синегнойные бактерии; •гемофильные палочки; •туберкулёзные бациллы; •энтеробактерии. | •Коксаки; •ECHO; •другие энтеровирусы; •вирусы герпеса; •паротита, краснухи, кори; •аденовирусы; •арбовирусы; •цитомегаловирусы. |
| Грибковый: | Протозойный или паразитарный: |
| •криптококки; •кандиды; •кокцидии. | •Toxoplasma gondii; •одноклеточная амёба Naegleria fowleri. |
Грибковый, паразитарный вид диагностируют у ослабленных детей при иммунодефиците. Редко встречается смешанная форма, когда сочетаются несколько типов возбудителя.
По характеру воспалительного процесса спинномозговой жидкости, ликвора, различают гнойный и серозный виды. Первый развивается при бактериальном поражении, труднее лечится, чаще даёт осложнения. Ликвор мутнеет, меняет цвет на белёсый, желтоватый, голубоватый. Серозный менингит у детей чаще вызывают вирусы, он переносится легче, быстрее лечится. Цереброспинальная жидкость остаётся прозрачной, цвет не меняется.
По скорости протекания различают следующие формы:
- реактивный – развивается за несколько часов;
- острый – симптомы усиливаются в течение 2 – 3 суток, затем идут на спад;
- подострый – признаки воспаления не проходят дольше 2 недель;
- хронический длится больше месяца, симптомы нарастают или постепенно смягчаются.
Тяжесть болезни зависит от глубины воспаления. Панменингит охватывает все 3 оболочки, пахименингит – верхнюю твёрдую, арахноидит – среднюю паутинную, лептоменингит – нижнюю мягкую и паутинную.
Как распознать недуг по первым признакам?
Первые признаки менингита не зависят от типа возбудителя, напоминают начало ОРЗ, ОРВИ:
- поднимается температура;
- пропадает аппетит;
- учащается пульс;
- бледнеют, пересыхают слизистые оболочки;
- появляется одышка, слабость.
Менингеальные симптомы возникают по мере увеличения секреции цереброспинальной жидкости, отека тканей мозга, повышения внутричерепного давления:
- Возникает мучительная головная боль, она усиливается при движении, громких звуках, ярком свете, затмевает другие симптомы.
- Из-за поражения центра терморегуляции головного мозга температура не сбивается привычными жаропонижающими препаратами.
- Раздражение рвотного центра приводит к постоянной тошноте, приступы рвоты не зависят от еды, не приносят облегчения.
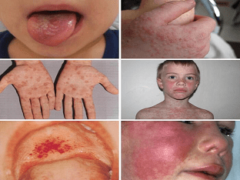
По отдельности перечисленные симптомы не свидетельствуют о воспалении мозговых оболочек, но их сочетание – повод без промедления вызвать скорую медицинскую помощь. У грудничков болезнь начинается с беспричинной раздражительности, беспокойства постоянного монотонного плача. С повышением внутричерепного давления набухает родничок, вены на голове. Раздражение нервных окончаний провоцирует судороги отдельных мышц, тремор ручек.
Симптомы и клиническая картина
В 80% случаях у детей появляются дополнительные менингеальные признаки. Нарушение передачи нервных импульсов приводит к ригидности мышечных волокон: они становятся жёсткими, напряжёнными, не расслабляются полностью. Вот как распознать менингит у ребёнка по состоянию мышц:
- Если в лежачем положении поднять ногу вверх и согнуть коленный сустав под углом 90 градусов, то выпрямить её не удастся. До 4-месячного возраста этим методом болезнь не выявляют.
- При наклоне головы вперёд подбородок не дотягивается до груди.
- При нажатии на щёки под скулами приподнимаются плечи.
- При сгибании одной ноги, лёжа на спине, вторая непроизвольно повторяет движения.
- При поднятии головы из положения лёжа автоматически сгибаются коленные суставы.
- Грудничок подтягивает ноги к животику, запрокидывает голову, если его держать под мышками.
- Из-за напряжённости мышц затылка и шеи ребёнок лежит на боку, запрокинув голову, поджав колени.
Менингококковый вид сопровождается сыпью в виде красных пятен неправильной формы на коже, слизистых, со временем они синеют и сливаются. В запущенных случаях нарушается самовосприятие, путается сознание, появляются звуковые и зрительные галлюцинации. Симптомы вирусного менингита у малышей до 3 лет иногда стёртые, поэтому при появлении даже одного менингеального клинического признака немедленно вызывают врача.
Диагностика
Единственный способ достоверно подтвердить или опровергнуть менингит – люмбальная пункция и исследование ликвора. Через прокол между позвонками в области поясницы получают спинномозговую жидкость, затем изучают визуально и в лаборатории:
- цвет;
- прозрачность;
- клеточный состав;
- делают бактериоскопический анализ;
- проводят ПЦР-диагностику.
Результаты исследований помогают выявить тип возбудителя, что становится определяющим при выборе схемы лечении болезни. Биохимический и клинический анализы крови показывают наличие очага инфекции в организме, но для диагностики менингита не информативны. Рентгенография, КТ или МРТ назначаются для проверки состояния и повреждений мозга.
Лечение менингита у ребенка
После постановки диагноза ребёнка госпитализируют, лечат под контролем инфекциониста и невролога. Выбор этиотропных препаратов зависит от этиологии заболевания:
- При поражении бактериями назначают антибиотики.
- При лёгкой вирусной форме применяют симптоматические препараты, при тяжёлом течении – кортикостероиды, «Арбидол», интерферон.
- Грибковый вид лечится антимикотиками.
- Паразитарный – антипротозойными, антигистаминными лекарствами, кортикостероидами.
- При туберкулёзной форме назначается стрептомицин.
Лечение менингита у детей включает симптоматическую терапию, в которой применяют следующие группы лекарств:
- диуретики для снятия отёка мозга, уменьшения внутричерепного давления;
- противорвотные;
- жаропонижающие;
- обезболивающие;
- противосудорожные;
- внутривенные физрастворы для регулирования водно-солевого баланса, выведения токсинов.
В период восстановления назначаются общеукрепляющие и витаминные препараты.
Осложнения и прогнозы
Если принимать лекарства с первых часов проявления болезни, наступает полное выздоровление без последствий. Срок лечения зависит от вида возбудителя:
- вирусная инфекция длится 1 – 2 недели;
- бактериальная – от 10 до 20 дней;
- грибковая – от 1,5 до 2,5 месяцев;
- протозойная – 1 неделю;
- туберкулёзная – от 2 месяцев.
Неблагоприятные последствия наступают при задержке лечения на 1 – 2 суток, а при реактивной форме болезни счёт идёт на часы. Если упустить время, в течение 5 лет после выздоровления выявляют следующие осложнения:
- регулярные головные боли;
- судороги;
- отставание физического, умственного развития;
- эпилептические припадки, если есть предрасположенность;
- ухудшение слуха, зрения;
- косоглазие.
После выздоровления ребёнок в течение 2 лет наблюдается у педиатра.
Профилактика
Снизить риск менингита помогут следующие рекомендации:
- Иммунную систему ребёнка постоянно укрепляют с помощью ежедневных прогулок, закаливания, сбалансированного рациона, не дают бесконтрольно лекарства.
- Не нарушают график прививок. Универсальной вакцины от менингита не изобрели, но плановые прививки снижают вероятность воспаления оболочек мозга. К ним относятся вакцины против менингококка, пневмококка, от гемофильной палочки B, ветрянки, поливакцина от кори, паротита, краснухи.
- В период сезонных простуд и гриппа ограничивают посещение общественных мест. Чаще проветривают комнаты: патогены погибают на свежем воздухе, под ультрафиолетовыми лучами.
- Приучают мыть руки перед едой и после туалета, ополаскивать овощи, фрукты. Не разрешают купаться в непроверенных водоёмах.
- При контактах с больным менингитом, назначается профилактический курс антибактериальной терапии.
Инфекция оболочек мозга – опасная, но излечимая патология. При появлении первых симптомов задача родителей – немедленно обратиться за медицинской помощью.